Група вірусів ВПЛ – фактори ризику, штами, інфікування
На сьогоднішній день вірус папіломи людини (ВПЛ) відноситься до найпоширеніших вірусів, якими щороку заражається все більше людей. Згідно з даними Всесвітньої організації охорони здоров’я (ВООЗ), ВПЛ зустрічається у кожного шостого жителя Землі. Це означає, що кожному з нас вкрай необхідно знати про цей вірус якомога більше, щоб уникнути знайомства з ним, а якщо інфікування вже відбулось - то бути обізнаним щодо основних та найбільш ефективних заходів лікування, що дасть змогу зменшити темпи прогресування захворювання та запобігти розвитку ускладнень.
ВПЛ об’єднує групу вірусів, що налічує понад 170 типів.
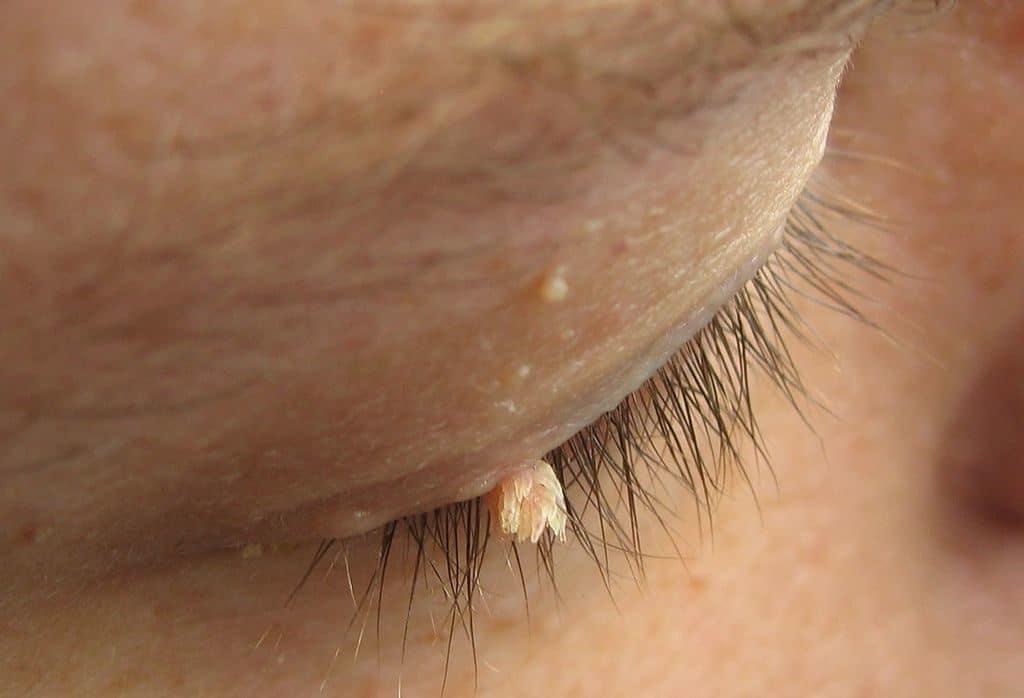
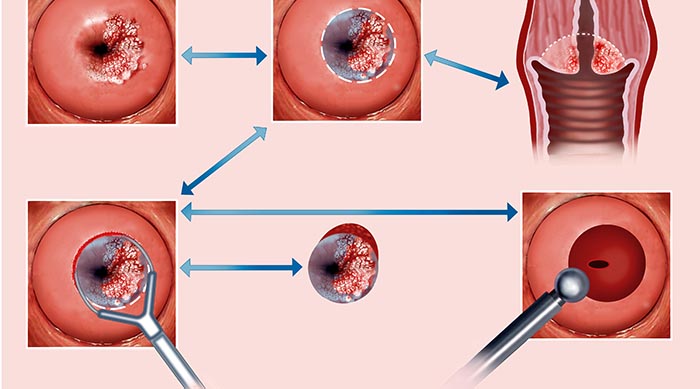
При інфікуванні ВПЛ проникає всередину клітин шкіри людини або слизових оболонок, вбудовується у геном та порушує процеси поділу клітин, що зрештою провокує розвиток різноманітних захворювань. Рак та дисплазія шийки матки, численні бородавки та кондиломи на тілі людини – це далеко не всі прояви, що може спричинювати ВПЛ. Ви мабуть чули такі назви, як папілломатоз, вірусна бородавка або кондиломатоз – це все назви патологічних станів, які викликає ВПЛ-інфекція.
З відомих на сьогодні штамів ВПЛ близько 40 впливають на здоров’я людини. Залежно від здатності викликати злоякісне переродження клітин (тобто онкогенні) ВПЛ умовно поділяють на неонкогенні папіломавіруси (1,2,3,5), онкогенні з низьким ризиком (6, 11, 34, 35, 40, 42, 43, 44, 54, 55, 61, 62, 70, 71, 74), онкогенні з потенційно високим ризиком (26, 53, 66) та онкогенні з високим ризиком (16, 18, 31, 33, 45, 51, 52, 58, 59, 39).
Що означає такий поділ ВПЛ та від чого він залежить? Це означає, що деякі типи ВПЛ відносно безпечні для людини, тому їх відносять до групи низького онкогенного ризику. Інші види ВПЛ роками перебуваючи в людському організмі і негативно впливаючи на імунний захист, поступово творять свою «чорну» справу. Найнебезпечнішими є ті типи ВПЛ, що призводять до розвитку онкологічного захворювання - 16, 18, 31, 33, 45, 51, 52, 58, 59, 39. Тому наприклад ВПЛ 16 типу в одних людей викликає гострокінцеві кондиломи, а в інших – рак шийки матки. Це залежить від того, на якому етапі руйнівної діяльності вірусу він був виявлений в організмі людини і що вже встиг накоїти.
Тому, якщо лікар виявив у Вас якусь бородавку чи кондилому, після необхідних обстежень у Вас виявили один з онкогенних типів ВПЛ, слід відповідально поставитися до стану свого здоров’я, дотримуватись рекомендацій лікаря та розпочинати лікування того стану, який виявили, для запобігання розвитку онкологічного захворювання.
Частіше ВПЛ передається статевим шляхом
На сьогодні він є найпоширенішою інфекцією, що передається під час інтимного контакту з інфікованим партнером. Більшість сексуально активних чоловіків та жінок інфікуються в певний момент свого життя. Також інфікування може відбуватися під час пологів від матері до дитини. Можливий і контактний шлях передачі інфекції – через мікротравми на шкірі.
Сьогодні основними факторами ризику, що збільшують імовірність інфікування ВПЛ, вважають:
• Наявність великої кількості статевих партнерів: передача ВПЛ майже завжди відбувається в результаті статевого акту з людиною, інфікованою ВПЛ. Жінки, в яких було багато статевих партнерів, зазвичай мають вищий ризик зараження ВПЛ. Контакт з партнером, який мав кілька статевих партнерів, теж підвищує ризик ВПЛ-інфікування.
• Ранній початок статевого життя у дівчат, що пояснюється незрілістю захисних механізмів статевих шляхів, а отже їх більшою сприйнятливістю до хвороботворного впливу ВПЛ.
• Куріння: підвищує ризик раку шийки матки, а також онкологічних захворювань інших локалізацій.
• Протизаплідні засоби: тривале використання деяких протизаплідних таблеток провокує зміни гормонального фону жінки, що підвищує ризик ВПЛ- інфікування.
• Одночасне інфікування іншими венеричними хворобами (ЗПСШ): хламідіоз, герпес, гонорея та сифіліс підвищують імовірність ВПЛ- інфікування.
• Соціально-економічний статус. Показники захворюваності на дисплазію та рак шийки матки вищі в регіонам з низьким рівнем доходів.
• Ослаблена імунна система. Люди, у яких ослаблена імунна система, мають більший ризик інфікування ВПЛ. Захисні сили організму можуть бути ослаблені супутніми венеричними захворюваннями (хламідіоз, герпес), ВІЛ/СНІДом або засобами, що пригнічують імунну систему, які використовуються після пересадки органів.
• Наявність ділянок пошкодженої шкіри, через які може проникати ВПЛ.
• Особистий контакт з бородавками або поверхнями, де відбувся вплив ВПЛ. Торкання бородавок або не носіння захисту при контакті з поверхнями, які зазнали впливу ВПЛ - наприклад, у громадських місцях (сауна, душ або басейн).
ВПЛ з упевненістю можна назвати “підступним", адже інфікування ним часто не супроводжується клінічними симптомами, тобто людина досить тривалий час може і не здогадуватись, що в неї є цей вірус. І лише під час чергового звернення до лікаря може виявитися, що інфікування ВПЛ вже відбулось.
Після інфікування ВПЛ хвороба може ніяк не проявлятися протягом ще 2-3 місяців – саме стільки часу потрібно для того, аби згубна дія вірусу відчутно порушила загальний стан людини (так званий інкубаційний період).